Гинекологи по праву считают шейку матки одним из самых уязвимых мест в женской репродуктивной системе, так как значительная часть отклонений развивается именно в этой анатомической области.
Цервикальная эктопия и хронический цервицит считаются самыми распространёнными патологическими состояниями, относящимися к шеечной области. Зачастую эти два недуга диагностируются одновременно и могут обуславливать возникновение друг друга.
Внутреннюю поверхность шейки матки называют цервикальным каналом. Этот так называемый переходный отдел соединяет влагалище с маткой. Цервикальный канал изнутри покрыт клетками однослойного цилиндрического железистого эпителия, в то время как влагалищная часть шейки выстлана многослойным плоским эпителием. Зона перехода одного вида ткани в другой является местом наиболее частой трансформации клеток эктопии.
В целом шеечный канал подвержен воспалительным процессам. Под влиянием неблагоприятных факторов шейка матки утрачивает свои защитные функции, подвергаясь инфицированию и развитию воспаления, то есть, цервицита.
Как правило, цервицит начинается с острой формы, которую нередко сопровождает ухудшение самочувствия. Если на данном этапе не провести соответствующую терапию, острое воспаление постепенно переходит в хроническую форму.
В зависимости от возбудителя, вызвавшего воспаление, хронический цервицит дифференцируется как:
- специфический,
- неспецифический.
По степени распространённости патологического процесса хронический цервицит подразделяется на:
- очаговый,
- диффузный.
Специфический цервицит является результатом инфицирования патогенной микрофлорой, которая передаётся при половых контактах и представлена:
- микоплазмами и уреаплазмами,
- хламидиями,
- папилломавирусом,
- трихомонадами,
- гонококками,
- вирусом простого герпеса.
Неспецифический цервицит зачастую прогрессирует вследствие повышенной активности микроорганизмов, которые называются условно-патогенной флорой. К неспецифическим возбудителям относятся:
- кишечная палочка,
- гемолитические и негемолитические стрептококки,
- золотистый и эпидермальный стафилококк,
- дрожжевые грибки.
Незначительное количество условно-патогенных микроорганизмов содержится на коже и слизистых оболочках тела человека. Под воздействием провоцирующих факторов данная флора начинает активное размножение. В некоторых случаях возможен заброс условно-патогенных возбудителей из прямой кишки.
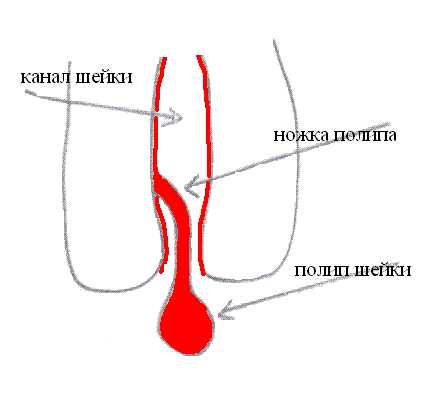
Хронический цервицит нередко протекает на фоне эрозии шейки матки. Иначе данное патологическое состояние называют эктопией.
Цервикальная эктопия подразумевает формирование дефекта слизистой оболочки шейки матки, заключающегося в замещении плоского многослойного эпителия клетками цилиндрического вида в переходной зоне.
Специалисты называют несколько разновидностей цервикальной эктопии шейки матки:
- врождённая или приобретённая,
- осложнённая или неосложнённая сопутствующими гинекологическими заболеваниями.

Тест: Насколько крепкое у вас здоровье?

В гинекологической практике достаточно часто диагностируется цервикальная эктопия, осложнённая хроническим цервицитом.
Причины возникновения, симптомы
Хроническая форма цервицита и цервикальная эктопия характеризуются схожим механизмом возникновения. Среди причин развития патологического процесса гинекологи называют:
- роль наследственности,
- беспорядочная интимная жизнь,
- игнорирование барьерных методов контрацепции,
- гормональные изменения, в том числе, возрастного характера,
- неблагоприятная экологическая обстановка,
- иммунный дисбаланс,
- наличие вредных привычек, влияющих на гормональный статус,
- травмы шейки матки в анамнезе,
- сопутствующие гинекологические заболевания,
- частое использование спермицидов химического действия,
- ранний половой дебют,
- приём некоторых лекарственных средств,
- неправильный подбор комбинированных оральных контрацептивов.
В качестве основной причины патологического процесса шейки матки врачи называют инфекции и ослабление иммунитета.

Клиническая картина при хроническом цервиците и цервикальной эктопии зависит от степени распространённости, возбудителя патологического процесса. В целом хроническое течение отличается слабой выраженностью симптомов. Характерные признаки чаще возникают при обострениях и присоединении сопутствующих гинекологических заболеваний.
Среди симптомов цервикальной эктопии и хронического цервицита выделяют:
- влагалищные выделения с неприятным запахом, которые могут быть как гнойными, так и слизистыми,
- незначительные тазовые боли тянущего характера,
- изменение цвета влагалищных выделений,
- общее недомогание и подъём температуры, которые наблюдаются при обострениях хронического цервицита,
- контактные боли и выделения с примесью свежей крови, сопровождающие половой акт и осмотр,
- рези во время мочеиспускания.

Проявления цервикальной эктопии и хронического цервицита зачастую видны во время гинекологического осмотра, так как вялотекущее воспаление со временем приводит к гипертрофии ткани шейки матки. Клетки цервикального канала постепенно выходят за пределы внутренней поверхности шеечной области, распространяясь на влагалищную часть. Патологические процессы, происходящие в шейке матки, приводят к появлению цервикальной эктопии, осложнённой хроническим цервицитом.
Клиническая картина при хроническом цервиците и цервикальной эктопии схожа с симптомами многих заболеваний гинекологического тракта. Для постановки диагноза необходимо обратиться к гинекологу и провести соответствующее обследование.
Диагностика
Гинекологи называют своевременное выявление патологии шейки матки залогом успешной терапии. Диагностика начинается со сбора данных анамнеза и анализа жалоб пациентки.
Постановка диагноза проводится в процессе тщательного осмотра шейки матки в гинекологических зеркалах и выполнения ряда анализов. Врач отмечает гиперемию тканей шейки, отделяемое слизистого или гнойного характера при цервиците. В случае прогрессирования цервикальной эктопии можно визуализировать ярко-красное пятно в районе наружного зева.
Для верификации диагноза, определения причин и сопутствующих гинекологических заболеваний необходимы дополнительные виды исследования:
- забор мазков на патогенную и условно-патогенную флору, бактериальный посев, онкоцитологию,
- выполнение ПЦР-диагностики на все виды половых инфекций,
- проведение кольпоскопии, биопсии и гинекологического УЗИ.

В некоторых случаях пациентке рекомендовано исследование анализов крови и мочи, а также консультация уролога.
Биопсия назначается при противоречивых результатах цитологического исследования и кольпоскопии. По итогам биопсии врач оценивает характер клеточных изменений на принадлежность к дисплазии и раку шейки матки.
Гинекологи называют цервикальную эктопию, сочетающуюся с хроническим цервицитом, опасной патологией. При отсутствии своевременного лечения могут возникнуть серьёзные осложнения, включающие рост доброкачественных и злокачественных образований, бесплодие и невынашивание беременности.
Существенное значение имеет профилактика данных гинекологических отклонений. В целях предупреждения хронизации цервицита, а также такого состояния, как цервикальная эктопия, рекомендуется соблюдать правила интимной гигиены, вести моногамный образ жизни, избегать абортов и других хирургических вмешательств. Половые инфекции следует своевременно диагностировать и лечить. Посещать врача-гинеколога и проходить назначенное им обследование необходимо не реже одного раза в полугодие.