 ,
,
Об опасности и последствиях внутриутробной гипоксии плода знают многие, поэтому страх услышать такой диагноз вполне оправдан. Любая будущая мама может впасть в панику, представив, что её малышу не хватает кислорода. Но так ли всё страшно? Какие признаки указывают на гипоксию плода и можно ли предотвратить это явление?
Содержание
Гипоксия плода и её формы
Малыш в период внутриутробного развития получает кислород из крови матери через плаценту. Если его поступление нарушается, то наступает гипоксия плода, что отрицательно сказывается на формировании и развитии его органов и систем, а также на общем состоянии малыша.
Довольно часто кислородное голодание связано с фетоплацентарной недостаточностью — явлением, характеризующим возникновение нарушений в строении и функционировании плаценты. В результате этого питание и дыхание плода осложняется.
Небольшая кратковременная гипоксия обычно не опасна для плода. Но длительная или острая нехватка кислорода может привести к необратимым последствиям.  Употребление алкоголя приводит к развитию хронической гипоксии плода
Употребление алкоголя приводит к развитию хронической гипоксии плода
Гипоксия может возникать на протяжении всей беременности:
- в первые месяцы кислородное голодание обычно вызывает нарушения в формировании важных органов у плода (чаще всего нервной системы),
- на поздних сроках нехватка кислорода также неблагоприятно отражается на развитии малыша и нередко приводит к необходимости кесарева сечения задолго до назначенной даты,
- кислородное голодание может развиться в процессе родов. Если гипоксия затяжная, то представляет серьёзную опасность для жизни и здоровья ребёнка. В тяжёлой форме это асфиксия, то есть удушение плода.
Различают формы гипоксии:
- хроническая — возникает при длительной нехватке кислорода у плода. Её могут провоцировать сильный токсикоз, нарушение функционирования плаценты, курение и употребление матерью алкоголя и др. Развивается гипоксия постепенно, усиливаясь со временем,
- острая нехватка кислорода наступает вследствие осложнений на поздних сроках беременности и в процессе родов. Кислородное голодание возникает резко и развивается быстро. Лечение чаще всего невозможно. Требуется провести срочное родоразрешение.
Причины развития патологии
К причинам развития хронической гипоксии относятся:
- фетоплацентарная недостаточность (нарушение функционирования плаценты),
- внутриутробные инфекции и пороки развития плода,
- многоплодная беременность,
- курение и употребление алкоголя,
- острые и хронические заболевания внутренних органов матери,
- низкий гемоглобин у беременной,
- сахарный диабет,
- сильный токсикоз,
- переживание стресса,
- неправильное предлежание плода.
 Обвитие пуповиной может спровоцировать острую гипоксию плода
Обвитие пуповиной может спровоцировать острую гипоксию плода
К острой гипоксии может привести:
- повышенный тонус матки,
- отслойка плаценты,
- разрыв матки,
- обвитие пуповиной,
- слабая родовая деятельность,
- стремительные роды.
Симптомы и диагностика
Выявить гипоксию в первые месяцы беременности крайне сложно. Только по нескольким объективным факторам (низкий гемоглобин, сахарный диабет, курение и др.) можно предположить её наличие.
Достоверный диагноз можно поставить после 18 недель беременности, когда начинается шевеление плода в матке. Наибольшие подозрения вызывают изменение его двигательной активности, учащённое или замедленное сердцебиение.
Будущей маме необходимо обращать внимание на следующие проявления:
- длительное отсутствие шевелений малыша,
- повышенную активность плода (частые шевеления),
- изменение характера двигательной активности ребёнка. Например, шевеления были редкими, а потом вдруг резко участились. Или, наоборот, малыш активно двигался, а потом вдруг перестал.
Во всех перечисленных случаях нужно немедленно обратиться к врачу. 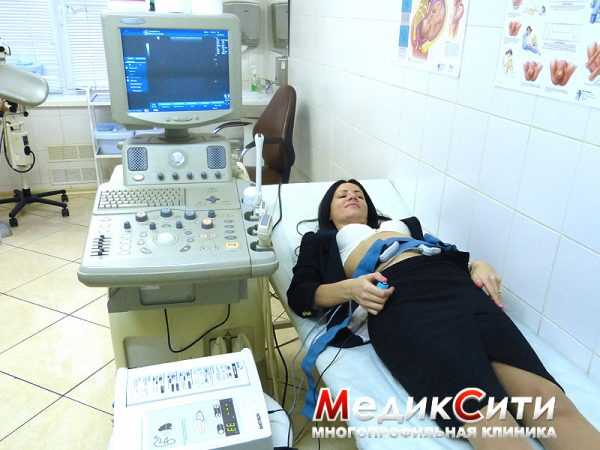 КТГ проводят несколько раз в течение 3 триместра беременности и во время родов
КТГ проводят несколько раз в течение 3 триместра беременности и во время родов
Методы диагностики
Гипоксию диагностируют с помощью следующих методов:
Тест: Насколько крепкое у вас здоровье?

- УЗИ — проводится после 18 недель беременности,
- КТГ (кардиотокография) — проводится после 30 недель беременности и в родах и заключается в регистрации и анализе частоты сердечных сокращений плода в движении, покое, при схватках,
- допплерометрия — является разновидностью ультразвуковой диагностики и проводится после 18 недель беременности по направлению врача. Оценивается интенсивность кровотока в сосудах плода, матки и плаценты,
- амниоскопия — проводится на поздних сроках (после 37 недель) с помощью введения внутрь через шейку матки специального прибора — амниоскопа. Метод позволяет оценить состояние околоплодных вод (количество, цвет и наличие в них примесей) и плодного пузыря.
Показатели, которые указывают на кислородную недостаточность:
- плод по размеру и весу меньше нормы, характерной для данного срока беременности, что говорит о задержке развития,
- многоводие или маловодие,
- нарушение сердцебиения плода,
- нарушение кровотока в сосудах матки, плаценты и пуповины,
- цвет околоплодных вод — зелёный, в нём присутствует меконий (как правило, диагностируется при родах).
Последствия кислородного голодания плода
Острая гипоксия более опасна, поскольку развивается стремительно. При отсутствии мер по её устранению с большой долей вероятности может наступить удушье и гибель плода.
К другим опасным последствиям острой кислородной недостаточности можно отнести:
- гибель нервных клеток и патологические изменения в тканях головного мозга, что ведёт к отставанию в интеллектуальном и речевом развитии,
- кровоизлияние в различные органы.
Последствия хронической гипоксии:
- выкидыш,
- преждевременные роды,
- задержка развития до и после рождения,
- нарушение работы органов дыхания малыша,
- заболевания нервной системы,
- нарушение обмена веществ у ребёнка,
- трудности в адаптации новорождённого к условиям жизни.
Видео: лекция о гипоксии и её последствиях
Прогноз последствий кислородного голодания ребёнка
Последствия гипоксии диагностируют при родах с помощью шкалы Апгар. Если состояние ребёнка оценивается от 4 до 6 баллов на первой минуте и в 8 баллов и более — на пятой минуте, то это говорит о средней тяжести кислородной недостаточности. При более низких оценках могут возникнуть тяжёлые последствия.
В первые годы жизни у малыша могут появиться:
- гиперактивность,
- неврологические заболевания,
- отставание в росте, весе и развитии познавательных процессов,
- психические расстройства и т. д.
Для лечения назначаются специальный массаж, физкультура, медицинские препараты. Чаще всего при тщательном наблюдении и правильном лечении здоровье ребёнка в течение первого года жизни улучшается.
Как лечат гипоксию
В зависимости от степени и причин гипоксии лечение может осуществляться как в стационаре, так и амбулаторно. Проводятся мероприятия по улучшению кровообращения в плаценте, снижению тонуса матки, усилению обменных процессов.
Будущей маме необходимо внести коррективы в свой образ жизни:
- снизить эмоциональное напряжение и физическую нагрузку (менее интенсивно заниматься трудовой деятельностью, чаще устраивать перерывы),
- ежедневно по 2–3 часа проводить время на свежем воздухе,
- рекомендуется заниматься дыхательной гимнастикой, йогой, аквааэробикой, плаванием.
Если проводимые мероприятия оказываются неэффективными и гипоксия сохраняется, то показано досрочное родоразрешение (на сроке более 28 недель).
При длительной гипоксии назначаются медицинские препараты:
- Курантил,
- Актовегин,
- Трентал,
- витамины Е, С, В6,
- Эуфиллин,
- Но-Шпа,
- Гинипрал и др.
В ситуации острой кислородной недостаточности часто вводят глюкозу, инсулин, глюконат кальция и т. д., делают ингаляции кислородом с помощью маски.
Фотогалерея: препараты для лечения кислородной недостаточности у плода
Курантил — препарат, применяемый с целью улучшения циркуляции крови
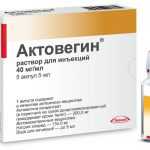
Актовегин — препарат с антигипоксическим действием, активизирующий доставку и усвоение клетками различных органов и тканей кислорода и глюкозы
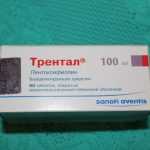
Трентал улучшает микроциркуляцию крови
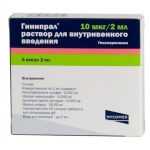
Гинипрал — препарат для расслабления миометрия мышечной ткани и снижения давления в полости матки
Но-Шпа используется для расслабления гладкой мускулатуры матки
Профилактика патологии
Предотвратить кислородное голодание у плода будущая мама может с помощью несложных мер:
- встать на учёт по беременности в женскую консультацию и выполнять рекомендации гинеколога,
- не курить и не употреблять спиртные напитки,
- регулярно бывать на свежем воздухе (гулять в парках, выезжать на природу),
- следить за своим рационом: регулярно питаться, употреблять больше продуктов, богатых железом,
- избегать стрессов,
- обеспечить себе полноценный отдых и сон,
- выполнять физические упражнения, способствующие обогащению организма кислородом, заниматься дыхательной гимнастикой.
Видео: гимнастика для беременных
Будущей маме необходимо быть внимательной не только к малышу и его активности, но и к себе. Важно сохранять позитивный настрой и верить в то, что роды пройдут успешно и маленький человечек родится здоровым.